Боль в области позвоночника является одной из самых распространенных жалоб на приеме у врача-терапевта. Причин может быть много, одна из них – дискоз. Важно иметь представление о данном заболевании, причинах его возникновения, методах лечения и профилактики. Это поможет вовремя выявить болезнь и провести ее полноценную терапию.
Что такое дискоз позвоночника
Важно узнать, что такое дискоз межпозвонкового диска (или позвоночника). Под этой патологией подразумевается развитие дегенеративного процесса в данной области. В основе механизма заболевания лежит нарушение метаболизма в области одного или нескольких дисков.
При развитии дискоза происходит преобразование нормальной структуры пульпозного ядра и фиброзного кольца, формирующие их ткани постепенно истончаются и усыхают. В результате пульпозное ядро выходит за место своей локализации, то же самое происходит с межпозвоночным диском. Формируется протрузия, или выпячивание диска, что провоцирует клиническую симптоматику. Если обобщить, протрузия – это есть и дискоз.
В далеко зашедших случаях данный патологический процесс способен привести к грыже межпозвоночного диска, которая провоцирует сдавление нервных стволов, кровеносных сосудов, а иногда и спинного мозга, что, в свою очередь, становится причиной выраженного болевого синдрома и других осложнений.
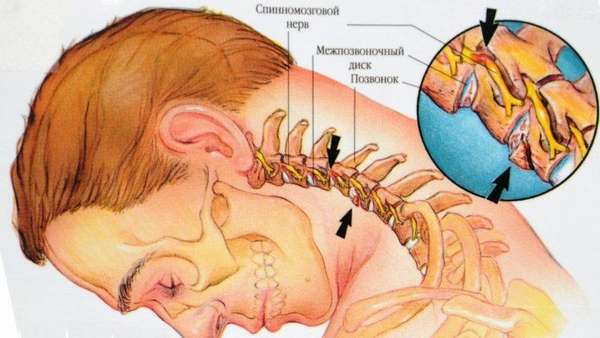
Важно отметить, что дискоз чаще поражает пояснично-крестцовый отдел позвоночника, что связано с его большой подвижностью и высокой нагрузкой. Также патология диагностируется в шейном отделе позвоночника. Это тоже связано с тем, что данная область характеризуется наиболее высокой подвижностью в организме, но поражается она реже, чем поясница, поскольку нагрузка на шею существенно ниже.
Причины
Самая распространенная причина развития дискоза – серьезные физические перегрузки, поднятие тяжестей, травмы (как свежие, так и застарелые). Другие провоцирующие факторы:
- Избыточная масса тела.
- Курение, злоупотребление спиртными напитками.
- Деформации позвоночного столба (речь идет о сколиозе, сглаживании естественных изгибов скелета).
- Генетическая предрасположенность.
- Остеоартроз позвоночника, что приводит к снижению высоты между дисками.
- Нерациональное распределение спортивных занятий.
В зоне риска находятся люди, работа которых связана с тяжелым физическим трудом, а также лица среднего и пожилого возраста.
Симптомы
Главная жалоба пациентов с дискозом – наличие боли в зоне поражения (обычно в пояснице). Симптоматика усиливается при резких движениях, физической нагрузке. Боли способны иррадиировать в ягодичную область, бедро, голень и стопу. В большинстве случаев они носят простреливающий характер.
Кроме того, может возникать сопутствующая симптоматика в виде онемения нижней конечности, нарушения в ней чувствительности. Также в результате протрузии диска может происходить пережатие кровеносных сосудов, что сказывается на ноге, в ней происходит ослабление кровотока, что в особо тяжелых случаях приводит к трофическим нарушениям.
При осмотре невролога выявляется ослабление коленного и ахиллова рефлексов, обычно с одной стороны. При сильной компрессии нервного корешка пациентов может беспокоить ослабление мышечной силы в конечностях, что клинически проявляется парезами или даже плегиями.
При болях в пояснице пациенты отмечают улучшение в положении лежа.
Что касается шейного отдела позвоночника, при его поражении чаще диагностируется дискоз дисков С5-С6, но нередко в патологический процесс вовлекается и 7 шейный позвонок. Пациенты предъявляют жалобы на боли в данной зоне, которые способны иррадиировать в верхние конечности и голову. Также возможны парезы и плегии рук, онемение и нарушение кровообращения. Могут наблюдаться снижение зрения и слуха, ухудшение памяти.
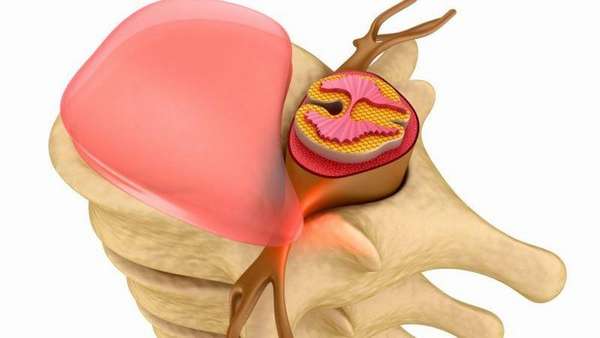
Следует указать, что болевой синдром также носит название корешкового, клинически он проявляется люмбоишиалгией, радикулопатией или радикулитом (поясничным или шейным).
Патология может быть острой и хронической. Первая разновидность устанавливается в начале заболевания, в дальнейшем имеется возможность рецидива, поскольку дегенеративные изменения в позвоночнике никуда не исчезнут. Поэтому принято считать дальнейшие обострения проявлением хронического процесса.
В целом клиническая картина не слишком специфична, характерна для большого количества патологий. Поэтому диагностическим мероприятиям отводится особая роль.
Диагностика
В первую очередь врач проводит общий осмотр пациента, внимательно собирает анамнез с тщательным анализом жалоб, выясняя при этом обстоятельства, при которых они возникают и усиливаются.
Важен осмотр невролога, который проверит функции нервной системы, мышечную силу и рефлексы, что поможет определить, в каком направлении в диагностике двигаться дальше.
Пациентам назначают следующие исследования:
- Общеклинические анализы: общие анализы крови и мочи, биохимия крови.
- Рентген зоны болевого синдрома.
- Компьютерная или магнитно-резонансная томография.
- Электронейромиография.
Что касается визуализации, то КТ или МРТ дают существенно больше информации, чем рентген. Только эти методики способны показать уровень и объем компрессии корешка. Решение о том, какое исследование лучше выбрать, принимает врач.
Лечение
Лечение патологии комплексное, включает в себя не только лекарственные средства, но и физиотерапию, вытяжение позвоночника. Прежде всего, необходимо устранить болевой синдром, для этого используются различные препараты, подробнее о которых речь пойдет ниже.
Медикаментозное
С целью анальгезии пациентам могут вводиться внутривенно «,Дексаметазон», с «,Эуфиллином»,. Они необходимы при выраженном болевом синдроме, эффективно устраняют воспаление и боль, улучшают кровоток в данной области. Количество капельниц – не более 3-5.
Для устранения отека в зоне корешка подойдет такой препарат, как «,L-лизина эсцинат»,. Он также вводится внутривенно, максимальное количество – 10 инъекций.
С целью анальгезии используются нестероидные противовоспалительные средства. Помимо устранения боли, они уменьшают воспаление и отечность. Наиболее эффективные препараты: «,Декскетопрофен»,, «,Кетопрофен»,, «,Лорноксикам»,, «,Диклофенак»,. Данные средства могут вводиться внутримышечно, а могут использоваться в виде твердых лекарственных форм. Кратность индивидуальна для каждого препарата, длительность применения в среднем не превышает 2-3 недель.
Для устранения болей используются миорелаксанты: «,Мидокалм»,, «,Тизалуд»,, «,Релакс»,. Они эффективно расслабляют мышцы, тем самым оказывая анальгезирующее действие. Препараты данной группы также вводятся внутримышечно до 5-10 раз, после чего можно перейти на таблетированные формы (они принимаются в течение 1-2 недель). Тактика всегда индивидуальна и зависит от выраженности мышечно-тонического синдрома.
В качестве вспомогательных средств пациентам назначаются препараты, улучшающие периферическое кровообращение (например, «,Пентоксифиллин»,), и витамины группы В («,Мильгамма»,, «,Нейромед»,). Данные средства при дискозе требуются в твердых формах, принимаются в течение 3-4 недель.
Физиотерапия и другие методы
Физиотерапия позволяет улучшить метаболизм и кровоток в зоне поражения, уменьшить выраженность болевого синдрома, способствует мышечной релаксации. При дискозе используются следующие процедуры: электрофорез с «,Новокаином»,, магнито- и лазеротерапия, ультразвук, иглорефлексотерапия, лечебные ванны.

На период терапии требуется 10-15 сеансов для каждой процедуры, после чего необходим перерыв. Программа лечения определяется для каждого пациента индивидуально и зависит от клинической симптоматики.
Не рекомендовано сочетать иглорефлексотерапию с другими методиками. Следует сначала пройти курс ИРТ, а после небольшого перерыва можно приступить к другим процедурам. В целом достаточно сочетания 2-3 методов для достижения положительного результата.
Вытяжение позвоночника
Вытяжение является эффективным методом лечения данной патологии, особенно при полидискозе поясничного отдела позвоночника. Важно отметить, что эта процедура выполняется при болевом синдроме легкой или средней выраженности.
Вытяжение проводится в стенах медицинских учреждений под контролем обученного персонала. Пациент ложится на специальную кушетку, его шея или поясница фиксируются специальными приспособлениями, а сам процесс контролируется оборудованием.
Модификация данного метода – подводное вытяжение, при котором больной находится в оборудованной ванне. На тело подвешиваются грузы, но пациент не чувствует их веса, поскольку он находится в воде.
Вытяжение способствует релаксации мышечной ткани, уменьшает компрессию нервных корешков между позвонками, тем самым устраняя болевой синдром. Но и у данной процедуры имеются противопоказания: патологии сердца и сосудов, заболевания мочевыделительной системы и желчного пузыря.
Народные методы
Что касается народной медицины, то она не способна повлиять на патологические процессы, которые происходят в костных тканях. Многие методы (например, втирание скипидара) могут и вовсе существенно усугубить течение заболевания.
Поэтому врачи советуют использовать не средства народной медицины, а достижения современной науки, так как они позволяют перевести патологию в состояние длительной ремиссии.
Заключение
Процент пациентов с проявлениями дискоза крайне велик. Такие больные нуждаются в медицинской помощи с привлечением большого количества методов и процедур. Поэтому каждому человеку, имеющему проблемы со спиной, важно знать о дискозе, как и чем его лечить для достижения ремиссии. К счастью, существует множество эффективных лечебных методик, о которых мы и рассказали выше.
